大学病院で膝関節・スポーツ外傷を専門に扱う筆者が、これからTKAを始める整形外科医向けに、人工膝関節置換術(TKA)を行うための準備や手術のコツを解説します。
これから複数回に分けて、TKAの術前準備を取り上げます。
TKAの術前準備には
・ 診断
・ 術式選択
・ プランニング
・ インプラント選択
・ 臨床評価
などが含まれます。
今回は特に膝OAの診断にfocusを当てて解説します。
膝OAの診断① レントゲン撮影方法について
TKAは末期の変形性膝関節症(膝OA)や関節リウマチ(RA)に対して、徐痛や機能改善を目的として行われる手術であり、日本では現在年間約10万件の手術が行われています。
整形外科医であれば、膝関節のレントゲン3R(正面・側面・スカイライン)で変形性膝関節症を診断するのは容易だと思います。
実際に手術を行う際は、手術適応、術式、使用インプラントなどを決定するにあたり、もう少し細かく画像を評価することが必要です。
一般的な3Rは臥位での撮影であり、立位での撮影では関節裂隙やアライメントが変化する可能性があります。
そのため膝正面像の撮影では、臥位だけでなく、立位や軽度屈曲位(Rosenberg)での撮影も有用です。
立位での撮影には、完全伸展位での撮影と軽度屈曲位での撮影があります。
Rosenberg撮影は後者の軽度屈曲位での撮影を指します。
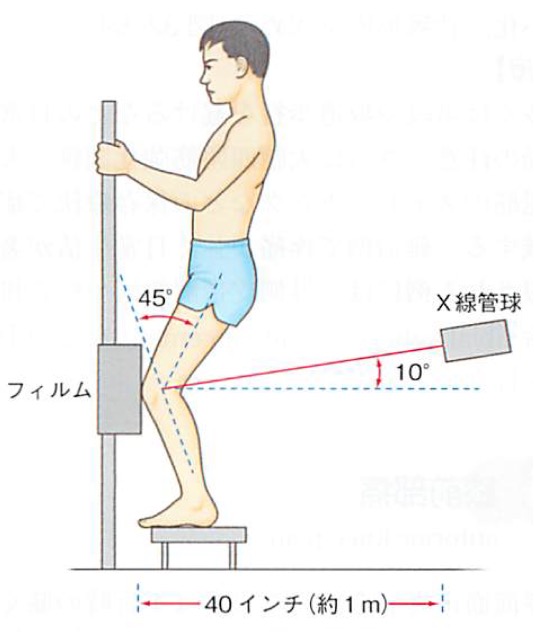
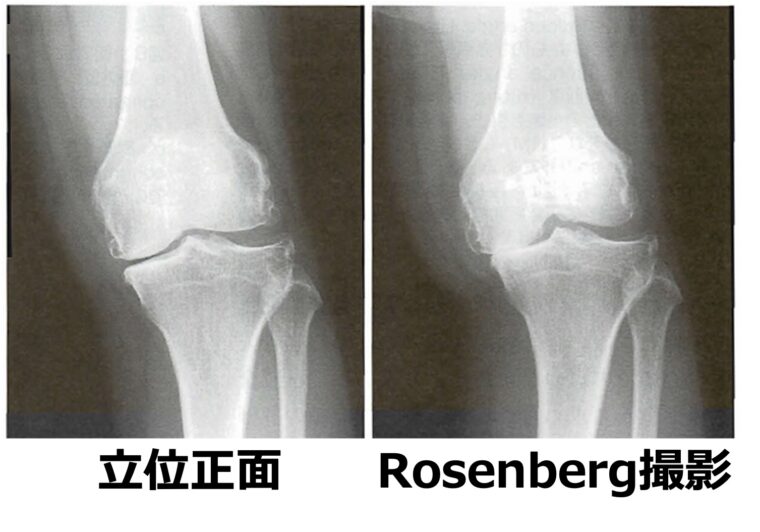
上図は同一患者のレントゲンです。
完全伸展位での立位正面像では、関節裂隙が残っているように見えますが、Rosenberg撮影をすると、関節裂隙が完全に消失し骨同士が接触していることが分かります。
膝軽度屈曲位で骨同士が接触する部位が最も軟骨消失を起こしやすいため、Rosenberg撮影では初期OA変化を捉えやすく、最も関節裂隙が狭くなる部位を投影することが可能です。
また下肢全体のアライメントを評価するために立位下肢全長の撮影も必要です。
立位下肢全長撮影を行うと、下肢全体のアライメント評価が可能です。
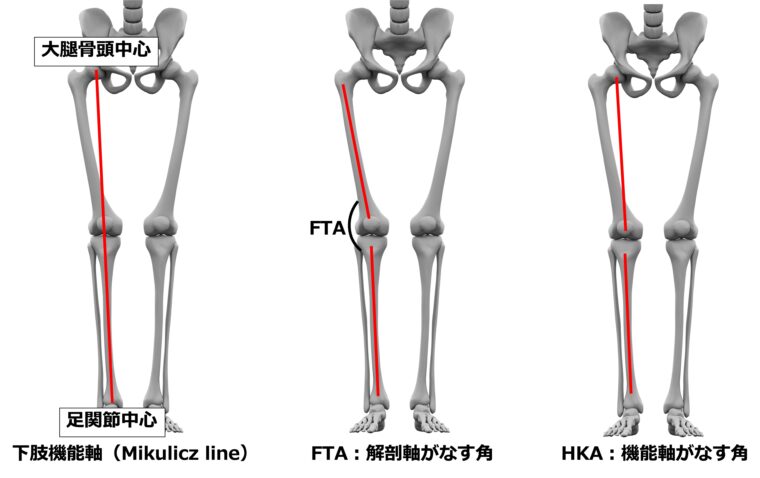
下肢機能軸を引くことにより、アライメントが内反か外反かを判別し、その程度をFTAやHKAで評価します(下肢アライメントについては膝周囲骨切り術の項目で解説します)。
TKAの作図において立位下肢全長は必須の撮影方法となります。
大腿骨遠位は髄内ロッドを用いて骨切りを行いますが、実際には機能軸に垂直に骨切りを行う必要があります。
術中に大腿骨頭中心は評価できないので、術前に解剖軸と機能軸がなす角を求める必要があります(詳細はTKAのプランニングで解説します)。
内側側副靱帯(MCL)や外側側副靱帯(LCL)の機能評価にはストレス撮影も有用です。
高度内反膝や外反膝では、側副靱帯の機能不全を認めることがあり、インプラント選択にも影響を及ぼすので、ストレス撮影が必要になることもあることは覚えておきましょう。
また内側OAに対する人工膝関節単顆置換術(UKA)ではMCLの評価、術後アライメントの予測、作図などにおいて、外反ストレス撮影は必須の撮影方法になります。
さらに、骨形態や骨欠損などの評価にはCT、靱帯や軟骨などの軟部組織の評価にはMRIが必要となります。
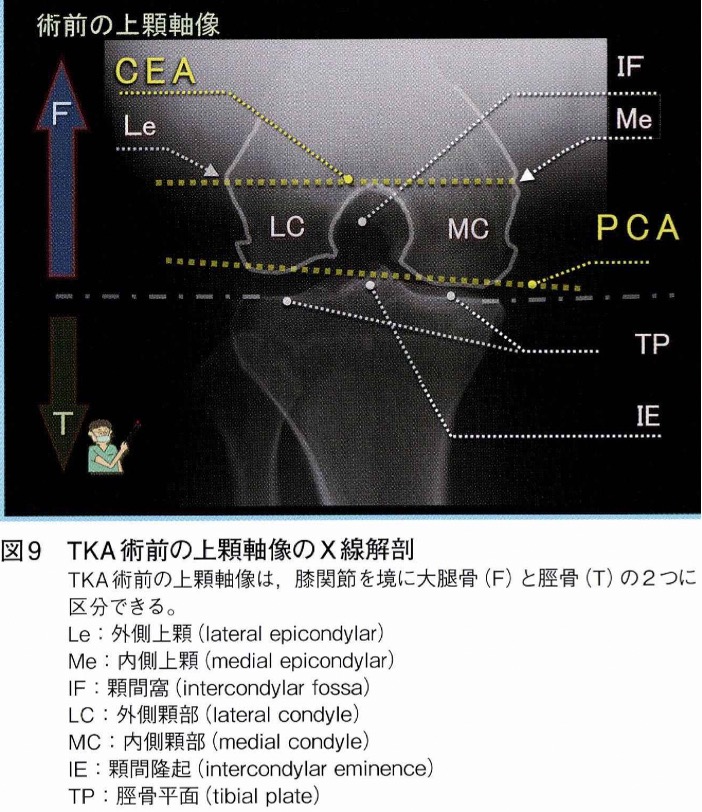
術前の作図において、大腿骨コンポーネントの回旋角(Condylar Twist Angle:CTA)の計測は必須項目の一つです。
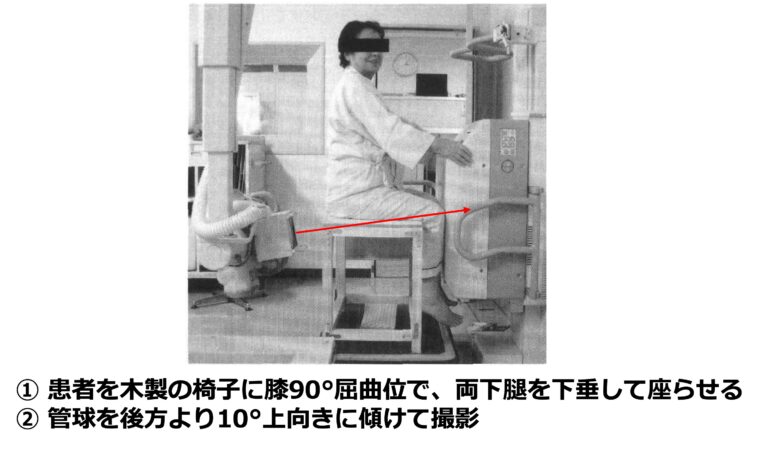
CTAはCTやMRIでも計測できますが、レントゲンでも2003年に金粕先生が発表した「大腿骨上顆軸撮影法」を用いることで計測可能です。
この撮影法は金粕撮影とも呼ばれており、術前にCTA計測に用いるだけでなく、術後の靱帯バランス評価にも用いられています。
教科書での記載が少ない撮影方法であり、ここで撮影法とCTA計測について紹介しておきます。
どちらの論文も非常に分かりやすく有用なので、時間がある方は一度読んでみることをオススメします。
このように手術前には多くの画像から情報を得て、適切な治療を検討しなければなりません。
撮影肢位がとても大切であり、正確な評価・術前作図を行うには、正確な撮影肢位が必要です。
膝OAの診断② 他疾患の除外
膝OAの診断について、もう少し深掘りして考えてみます。
一つ目は、TKAは膝関節に対する治療であるが、痛みの原因が膝関節以外にないか?ということです。
代表例として、膝OAの患者は比較的高齢者が多く、腰椎疾患が併存していることが多くあります。
画像だけでなく、患者を丁寧に診察し、腰椎疾患由来の症状を除外することが大切です。
TKAを施行しても患者の痛みやADLが回復しなければ手術の意味はありません。
膝OAの診断③ 他の下肢関節の評価
二つ目は、当該関節だけでなく、対側膝関節や、隣接関節(股関節や足関節)の評価も忘れずに行う必要があります。
対側の膝関節
まず膝関節についてですが、膝OAは両側罹患例が圧倒的に多く、 両側罹患例で片側に対しTKAを行った患者は、経過観察中に反対側のTKAを行う可能性が高いことが知られています。
片側のみの膝OA患者を見た際は、外傷後や股関節疾患由来を疑うきっかけになります。
股関節疾患+膝OA
次に股OAを合併する膝OAについて説明します。
股OAが誘因となる膝OAをcoxitis kneeと呼びますが、その主な病態は股関節の内転拘縮と脚長差です。
下肢全長のレントゲンで股OAをたまたま見つけるのではなく、丁寧な下肢全体の診察を心掛けましょう。
脚長差が大きい症例では、長下肢側(股OAと対側)の膝が、脚長差に対応するため外反変形を来たすことがあります。
脚長差がほとんどない症例では、股OAと同側の膝が外反変形、対側の膝が内反変形を呈することがあり、windswept deformityとも呼ばれています。
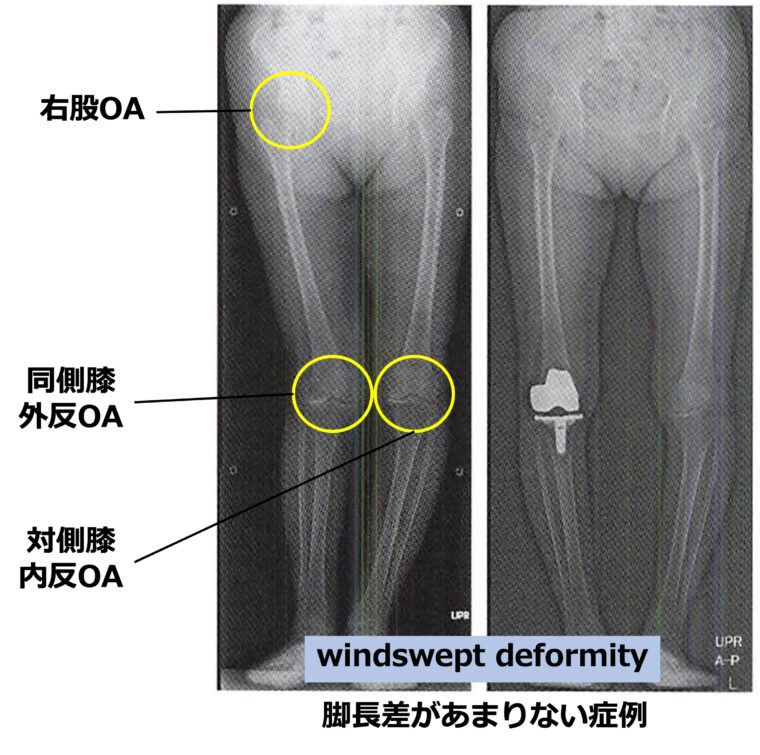
ではなぜ、股OAを合併する膝OAには注意が必要なのでしょうか?
それは手術の順序に影響を与えるからです。
大前提として、TKAでは脚長補正ができません。
脚長差に起因する膝OAに対し、THAより先にTKAを行うと、TKAへの負担が大きくなり早期にゆるむ危険性が高くなります。
そのため脚長差がある場合は、先にTHAを行い脚長差を補正した上でTKAを行うことが原則です。
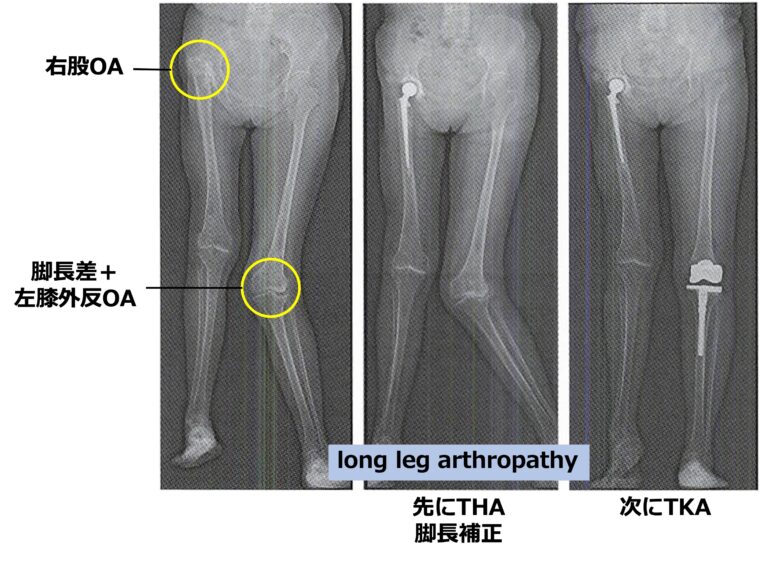
一方脚長差がほとんどない場合はケースバイケースで、股関節の症状次第ではTKAを先に行う場合もあります。
股関節痛が強い場合や、内転拘縮が強い場合はTHAから先に行う方が良いでしょう。
足関節疾患+膝OA
最後に足関節OAを合併する膝OAについても説明します。
足関節では外傷などに続く二次性OAの頻度が多いですが、膝OA患者では30%程度に足関節OAが合併することが知られています。
内反膝による下肢のアライメント異常は、足関節内反・後足部外反により代償されています。
TKA術後に足関節痛を訴える患者がいますが、TKAにより下肢アライメントが矯正され、足部のアライメントが影響を受けることも一因です。
術前に膝・足関節両方にOAがある場合は、TKAを先行して行い、足関節の症状の変化を見ることが一般的です。
まとめ
TKAは代表的な膝関節手術であり、年々件数は増加しています。
レントゲンで容易に診断が可能な疾患ではありますが、いざ手術を行う際は、身体診察や各種画像検査により各々の病態を適切に判断し、良好な術後成績を得るための準備をしなくてはなりません。
その第一歩が膝OAの診断です。
特に膝関節の痛みが、膝だけでなく、腰椎や股関節疾患の一症状として出現していることもあり注意が必要です。
レントゲンで末期OAだからTKAを行ったが、実は、、、ということは避けなくてはなりません。
TKAの適応疾患としては今回取り上げた膝OAだけでなく、RAや場合により大腿骨内顆骨壊死なども挙げられますが、これらは別の機会に解説します。
次回はTKAの術前準備の中で、術式の選択について取り上げます。